もくじ
はじめに:無呼吸で困ってなくても呼吸器は必要です!
病気のせいで「日中眠い」とか「いびきがうるさいと起こされる」経験が有れば治療してみようと思うかもしれませんが、来院される患者さんはそんなに困っていないことが多いです。
別に息が止まるだけでしょ?困らないよね?
いやいや、「息が止まっている」状況を放置しておくのはかなりアブナイです。最近になって各メディアで「CPAP:シーバップ」を見る機会が増えました。
眠気もない。息が止まっているだけ。機械をつける必要があるんでしょうか?
もちろんあります。つけてください。
この悩みをぶつけら得ることは本当に多くて、患者さんの意見はいつも「つけ心地の悪い呼吸器を渡されて、月々数千円のお金を払わされること」です。
今回はそんな睡眠時無呼吸症候群で呼吸器をつけずに放置するとどうなるのか?合併症について一緒にみていきましょう。
睡眠時無呼吸症候群の死亡率:8年間で●に1人が死亡する
閉塞性睡眠時無呼吸症候群:OSAの男性患者385名を対象にした研究で「軽症・中等症」と「重症」に分けて8年間観察を行ったところ、軽症・中等症(96%)に比べ重症群(63%)の死亡率が有意に高いことがわかりました。(下図の左側)
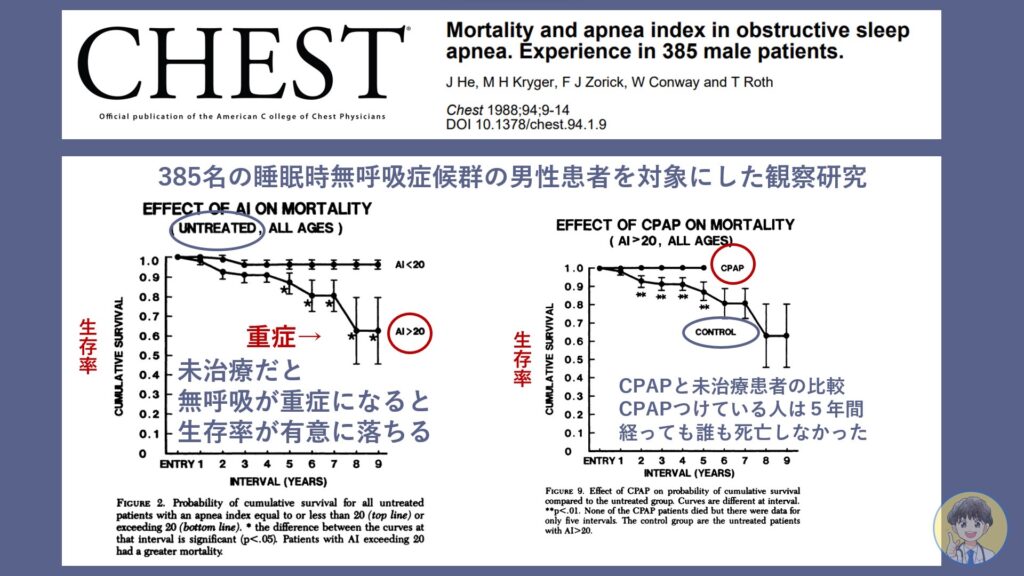
この研究でいくつものことがわかり、睡眠時無呼吸症候群に対する考え方は一変しました。
- 無呼吸の重症者を8年放置すると3人に1人は亡くなってしまう
- 50歳未満の若い人も未治療の場合の死亡リスクが高い
- CPAPをしていた重症者は5年間、誰も死亡しなかった(上図の右側)
CPAPを含めたOSA治療により生存率が改善することがわかっています。いびき・無呼吸が指摘されている方はぜひ病院へ受診して治療の必要性を調べましょう。
どうして無呼吸を放っておくと死亡率が上がるのでしょうか。
OSAの合併症を確認していきましょう。
合併症その1 生活習慣病
生活習慣病気には下記の3種類が含まれます
- 高血圧症
- 糖尿病
- 脂質異常症
高血圧症
OSAは二次性高血圧の主要な原因のひとつであり、特に治療抵抗性高血圧や夜間早朝高血圧ではOSAの合併に注意が必要である。(エビデンスレベル:B)
参考:睡眠時無呼吸症候群(SAS)の診療ガイドライン2020 CQ17
睡眠時の無呼吸によって
⒈交感神経を活性化
⒉昇圧作用のあるホルモン分泌の亢進
⒊血管内皮障害
などを引き起こし高血圧症になると考えられます。
10秒以上の無呼吸が何度も起こる結果「夜間・早朝高血圧」をすることが多いことが特徴です。朝だけ血圧が高い人は無呼吸のせいかもしれません。
OSAによる高血圧症は、治療すれば高血圧症も改善が見込まれることも特徴です。
糖尿病
イギリスの研究では2型糖尿病患者の、実に65%がOSAの診断を受けています。中等症以上の症例も26%いました。糖尿病の原因として「OSA」のほかに「メタボリックシンドローム」も考えられ二つの疾患群が合併している症例も多いことから明確には言い切れないもののOSAは2型糖尿病の独立した危険因子となる可能性が高いと言えます。
OSAは2型糖尿病の独立した危険因子となる可能性が高い.(エビデンスレベル:B)
参考:睡眠時無呼吸症候群(SAS)の診療ガイドライン2020 CQ18
残念なことに糖尿病発症後にOSAの治療を行なっても血糖値の改善効果は不明瞭で、「無呼吸を放置していると糖尿病になるのに、なってから治療を開始しても糖尿病は良くならない」ことがわかってきました。
血糖管理のために糖尿病薬やインスリン注射は一生続けることも多いため発病前にOSAの治療を受けることが重要です。
脂質異常症
OSAが 直接的な脂質異常の原因となっていることを示すエビデンスは不十分である。
参考:睡眠時無呼吸症候群(SAS)の診療ガイドライン2020 CQ19
(エビデンスレベル:C)
OSAと脂質異常症の間には相関が認められる研究はあるものの、直接的な研究は少なくエビデンスに欠けるようです。ただ肥満や生活習慣も脂質異常とのかかわりが深いため、結果に影響を及ぼしている可能性が考えられます。
合併症その2 メタボリックシンドローム
肥満はOSAの重要な危険因子ですが、特に内臓脂肪型肥満(=いわゆる’メタボ’)はOSAのリスクを上昇させます。下記のような原因が考えられています。
1.腹部肥満型の体型は上気道周囲にも脂肪蓄積を生じていることが多くいびきをかきやすい
2.腹部肥満によって二次的に生じる肺容量の減少が、上気道の縦方向の牽引力を低下させ、気道が虚脱しやすくなる
3.機能的残気量の低下によって無呼吸・低呼吸時に低酸素血症を生じやすくなる
メタボに体型はOSAの原因とされいますが、OSAの治療(CPAP治療)単独ではメタボリック症候群が改善せず、むしろ体重が増加しやすくなることが複数のランダム化比較試験のメタ解析(※)で示されています。体重増加はいびきや無呼吸の悪化要因になるため、食事療法や運動療法についても良く説明します。
合併症その3 突然死(冠動脈疾患などの心血管イベント)
冒頭でもふれたとおりOSAは重症だと3人に1人死んでしまうし、治療によって改善もする病態です。特に心臓突然死の頻度が中等症以下の症例に比べて明らかに多いということがわかりました(※)。
無呼吸により
1.低酸素状態と高二酸化炭素状態を繰り返すこと
2.頻回な中途覚醒などによって交感神経活性冗進をきたすこと
3.一過性低酸素と再酸素化による酸化ストレスと炎症反応の充進で血管内皮機能障害・動脈硬化の進展をきたすこと
などを介して心血管障害をき足すと考えられます。
何度も言いますが重症の睡眠時無呼吸症候群は放っておくと3人に1人が亡くなる病気ですがCPAPによって改善します。
生活指導やマウスピース、レーザーなど様々な代替治療がありますが、最も強力なエビデンスがある治療法はCPAPです。
上記で触れたようにOSAにはたくさんの合併症があります。予防のためにCPAPをつける、合併症になってしまったらその治療も受け健康に過ごしましょう。
記事を読んで不安になった方は、近くの精密検査可能な医療機関の調べ方をお伝えしますのでTwitterなどからご連絡ください。